La actividad eléctrica puede ser observada desde distintas perspectivas, estas perspectivas son las “derivaciones del electrocardiograma”, formadas por la combinación de los electrodos que se colocan sobre el paciente en diferentes lugares de la anatomía (por lo general se colocan 6 en el tórax y uno en cada miembro).
El objetivo de este trabajo no es describir las técnicas de lectura e interpretación electrocardiograma (para introducirse en esa área puede dirigirse a la bibliografía recomendada), sino explicar como se genera el trazado normal para comprender las diferentes arritmias a las que nos referiremos durante el curso.
El trazado electrocardiográfico presenta ondas (que pueden ser positivas y negativas), intervalos y segmentos (representados por líneas más o menos rectilíneas entre las diferentes ondas).
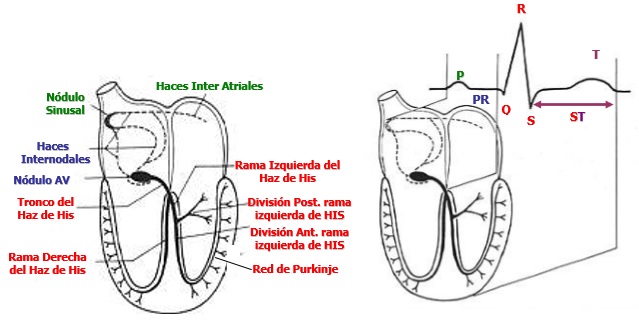
- Onda P: : Es la primera onda positiva del electrocardiograma; representa la activación (despolarización/contracción) auricular (descarga del nódulo sinusal y conducción del estímulo al atrio izquierdo). Si no se encuentra se dice que el ritmo no es sinusal (dado que no es este nódulo quien “marca el paso”). Su ausencia puede deberse a fibrilación auricular donde no hay contracción auricular coordinada.
- Complejo QRS: Representa la activación (despolarización/contracción) ventricular. Este complejo involucra tres ondas, la onda Q (primera negativa del complejo), R (primera positiva del complejo) y S (segunda negativa del complejo). La ausencia de complejos QRS indica que no hay contracción ventricular organizada por cuanto el paciente no tendrá pulso.
- Onda T / Segmento ST: Indica la recuperación (repolarización) ventricular en preparación para una nueva despolarización (y por lo tanto contracción). La repolarización auricular no se observa dado que se encuentra tapada por el complejo QRS. Si la onda T se vuelve negativa puede haber una alteración en la repolarización ventricular.
- Intervalo PR: Representa la conducción entre el nódulo sinusal y el nódulo AV. Su prolongación puede determinar la presencia de un bloqueo AV.
Entonces, el ECG. es el registro gráfico de la actividad eléctrica del corazón. Es un estudio de fácil y rápida realización, de bajo costo y no invasivo, que puede llevarse a cabo a la cabecera del paciente y puede repetirse cuantas veces sea necesario.
¿Cuándo y por qué realizar un ECG?
Si bien un ECG normal no descarta de ningún modo una cardiopatía oculta, este método brinda excelente información en relación a:
- La cardiopatía isquémica en todas sus formas (especialmente los Síndromes Coronarios Agudos, y también el angor simple, si se realiza durante el episodio doloroso o combinado con una prueba de esfuerzo).
- Las arritmias y los bloqueos de la conducción (bloqueos de rama y Av), trastornos en el que el ECG. se convierte en el único método diagnóstico de certeza.
- Las sobrecargas ventriculares y auriculares de distinto origen.
Brinda además información de cierto valor acerca de:
- La pericarditis.
- El Tromboembolismo pulmonar (T.E.P).
- Ciertos estados metabólicos y alteraciones de electrolitos (potasio, calcio, entre otros)
Es importante tener en cuenta que los resultados deben ser interpretados junto a la clínica (interrogatorio y examen físico) y otros métodos complementarios que puedan acercarnos a un diagnóstico preciso (estudios séricos, Rx, etc.) ya que el ECG. sólo mide actividad eléctrica, no fenómenos mecánicos o respuestas hemodinámicas.
Derivaciones y planos
Como las corrientes eléctricas procedentes del corazón se propagan hacia la piel en muchas direcciones, es necesario aplicar electrodos en distintas localizaciones para obtener un cuadro total de la actividad eléctrica del corazón.
Una derivación proporciona una vista particular de la actividad eléctrica del corazón y está constituida por un polo positivo (+) o “globo ocular” o electrodo explorador, y un polo negativo (-). La dirección en la cual fluye la corriente eléctrica determina las formas de onda que se presentan en el trazado. Si se acerca al electrodo explorador (“ve” la flecha del vector) se inscribirá una onda positiva (deflexión positiva), y si la corriente eléctrica se aleja del electrodo explorador (“ve” la cola del vector) se dibujará una onda negativa (deflexión negativa).
Por último, si la actividad eléctrica es nula o demasiado pequeña para medirse, la forma de onda es una línea recta (isoeléctrica).
Las derivaciones pueden ser Unipolares (registra un solo electrodo) o Bipolares (registra potenciales entre dos electrodos).
Los planos, son cortes transversales del corazón, que proporcionan una vista diferente de la actividad eléctrica de dicho órgano. El plano frontal, nos brinda una perspectiva vertical plana (enfoque superior e inferior), y el plano horizontal, una visión transversal plana (enfoque anterior y posterior). A continuación se observa el triángulo de Einthoven.
Sintetizando…
- Di, DII y DIII: Son derivaciones Bipolares del Plano Frontal.
- aVR, aVL y aVF: Son derivaciones Unipolares del Plano Frontal.
- V1. V2, V3, V4, V5 y V6: Son las derivaciones del Plano Horizontal (Precordiales)
Colocación de electrodos:
aVR: Se coloca en el brazo derecho. Color: Rojo
aVL: Se coloca en el brazo izquierdo. Color: Amarillo
aVF: Se coloca en la pierna izquierda: Color: Verde
Cable negro: Es la descarga, no registra actividad eléctrica y se coloca en la pierna derecha. Para el detalle de la colocación consulte el dibujo de la página siguiente.
V1: 4to. espacio intercostal paraesternal derecho.
V2: 4to. espacio intercostal paraesternal izquierdo.
V3: entre V2 y V4.
V4: 5to. espacio intercostal línea clavicular media.
V5: 5to. espacio intercostal línea axilar anterior.
V6: 5to. espacio intercostal línea axilar media.
Ciertas derivaciones no se hacen de rutina pero se las puede utilizar en casos especiales. Por ejemplo, si queremos evaluar la cara posterior del corazón:
V7: 5to. espacio intercostal línea axilar posterior.
V8: 5to. espacio intercostal línea escapular posterior. Y si queremos evaluar VD:
V3R y V4R: del lado derecho a la misma altura que V3 y V4.
Los electrocardiógrafos modernos inscribirán en la parte inferior del papel la derivación que está registrando, de todos modos siempre seguirán el siguiente orden: D1, D2, D3, aVR, aVL, aVF, V1, V2, V3, V4, V5, V6…
IMPORTANTE: se debe rotular el trazado con el nombre del paciente, edad, fecha, hora (útil para determinar evolución de un IAM), y en caso de que se encuentre hospitalizado, cama y servicio.
DETERMINACIÓN DE LA F.C. CUANDO EL RITMO ES REGULAR:
- 1.500 % el número de cuadraditos pequeños entre R y R
- Este método proporciona una estimación de la F.C
- Si hay 1 cuadrado grande entre R y R = 300 latidos/min.
- Si hay 2 cuadrados grandes entre R y R = 150 latidos/min.
- Si hay 3 cuadrados grandes entre R y R = 100 latidos/min.
- Si hay 4 cuadrados grandes entre R y R = 75 latidos/min.
- Si hay 5 cuadrados grandes entre R y R = 60 latidos/min.
- Si hay 6 cuadrados grandes entre R y R = 50 latidos/min
CUANDO EL RITMO ES IRREGULAR:
- Se obtiene una tira de ritmo de 6 segundos. Luego se cuenta el número de ondas R (para determinar frecuencia ventricular) y el resultado se multiplica X10. Es la técnica más simple, rápida y común.
Nota: para facilitar los cálculos visualizar con anterioridad dos ondas R que se inscriban sobre una línea gruesa del papel. Anteriormente hemos dado las bases para calcular la frecuencia ventricular, ya que utilizamos para ello las ondas R. De la misma manera, podemos calcular la frecuencia auricular, visualizando las ondas P en vez de R.
Fisiología de la bomba cardíaca
Luego de haber revisado la estructura, irrigación y sistema eléctrico del corazón, veremos ahora como realiza su función de bombeo.
Para que la sangre circule por un sistema de “cañerías” como es nuestro árbol vascular, se requiere la existencia de una diferencia de presión entre los dos extremos; la respuesta a esta necesidad es el corazón, específicamente los ventrículos. Capaces de generar presión impulsora para que la sangre llegue a todos los tejidos del organismo y con ella, el O2 y los nutrientes necesarios para el mantenimiento de la vida celular.
El trabajo cardiaco es cíclico y se repite de manera incesante desde la 2° semana de la vida intrauterina hasta el último segundo de nuestra vida. El ciclo cardiaco es la repetición secuencial de 2 fenómenos básicos: contracción (sístole) y relajación (diástole).
Diástole: Comenzaremos a estudiar el ciclo desde la diástole, este período comienza con la apertura de las válvulas atrioventriculares (tricúspide y mitral) permitiendo el llenado de la cavidad ventricular con sangre proveniente de los atrios (aurículas) merced de una diferencia de presión –los atrios están prácticamente llenos de sangre y en los ventrículos solo hay una pequeña cantidad (llamado volumen residual)- Para que el ventrículo se llene es esencial su relajación (patologías que cursan con endurecimiento de la pared ventricular producen serias alteraciones en el llenado). El llenado ventricular posee dos partes:
1. Pasiva: El ventrículo se llena por diferencia de presión desde la aurícula.
2. Activo (patada auricular): La aurícula se contrae para completar el llenado ventricular (aporta alrededor del 30% del volumen de llenado ventricular).
Sístole:
En la sístole, el ventrículo se contrae, generando una presión que cierra primero la válvula atrioventricular para evitar el reflujo hacia el atrio y luego abre la válvula aórtica / pulmonar (según sea ventrículo izquierdo o derecho) con lo que expulsa la sangre. Cuando la eyección es casi total y la presión arterial (sea de la pulmonar o de la aorta) supera la ventricular, las válvulas de los vasos arteriales se cierran poniendo fin a la sístole. Cuando el ventrículo se relaja por completo vuelve a abrirse la válvula atrioventricular dando comienzo nuevamente al ciclo.
Relación entre el ciclo cardiaco y el electrocardiograma:
- Sístole auricular: Onda P.
- Sístole ventricular y diástole auricular: Complejo QRS.
- Diástole ventricular: Onda T.